HPV
Ο ιός των ανθρώπινων θηλωμάτων (HPV), είναι είναι ένας ιός που προσβάλει τα κύτταρα των βλεννογόνων και του δέρματος. Μεταδίδεται με στενή επαφή δέρματος με δέρμα, γι’ αυτό θεωρείται ότι σχεδόν πάντα μεταδίδεται με την σεξουαλική επαφή.
Πως μεταδίδεται ο HPV;
Για να μπορέσει να πολλαπλασιαστεί ο HPV πρέπει να περάσει στο ανθρώπινο κύτταρο, μέσω μικροτραυματισμών που συμβαίνουν στην σεξουαλική επαφή, του δέρματος και των βλεννογόνων. Μετά ακολουθώντας την φυσιολογική λειτουργία ανανέωσης των ανθρώπινων κυττάρων πολλαπλασιάζεται εύκολα, ιδιαίτερα αν το ανοσοποιητικό σύστημα του ατόμου, άνδρα ή γυναίκας, δεν είναι άριστο.
Κονδυλώματα στον πρωκτό μπορεί να εμφανιστούν όχι μόνο μετά από πρωκτική επαφή, αλλά και με την τριβή με μολυσμένα δάκτυλα που προξενούν μικροκακώσεις της περιοχής. Έχει αποδειχτεί ότι η στοματογεννητική επαφή είναι αιτία για την μετάδοση του ιού των κονδυλωμάτων στην στοματοφαρυγγική κοιλότητα.
Συχνά μπορεί να υπάρχουν κονδυλώματα στο εφήβαιο, στις μηρογεννητικές πτυχές ή στα πόδια κοντά στις μηρογεννητικές πτυχές. Σε αυτές τις περιπτώσεις συνήθως η αποτρίχωση δημιουργεί αμυχές και έτσι επιτρέπει στον ιό από την γεννητική περιοχή να εισέλθει στα κύτταρα της βασικής στοιβάδας του δέρματος και να τα μολύνει.
Πως λοιπόν κολλάει κάποιο άτομο HPV;
1. Σεξουαλική επαφή χωρίς προφυλακτικό
Με κάθε είδους σεξουαλική επαφή (κολπική, πρωκτική, στοματογεννητική).
2. Όμως ακόμη και με χρήση προφυλακτικού η κάλυψη έναντι του ιού δεν είναι εντελώς σίγουρη. Μπορεί να μεταδοθεί ο ιός σε κάθε είδους επαφή, καθώς και σε έντονη τριβή της γεννητικής περιοχής με μολυσμένα δάκτυλα ή σεξουαλικής χρήσης αντικείμενα.
3. Είναι σχεδόν απίθανο να γίνει μετάδοση του ιού από εσώρουχα ή πετσέτες που χρησιμοποίησαν μολυσμένα από κάποιον τύπο του ιού άτομα.
4. Δεν κολλάει από την τουαλέτα ή αγγίζοντας κάποιο αντικείμενο.

Μπορείτε να διαβάσετε όλο το άρθρο ή να πάτε κατευθείαν στο σημείο που σας ενδιαφέρει περισσότερο.
Τι παθήσεις προκαλεί ο ιός των ανθρώπινων θηλωμάτων;
Στη γενική ονομασία HPV ανήκουν διάφοροι τύποι του ιού.
Υπάρχουν περισσότεροι από 150 τύποι του ιού, από τους οποίους βλάβες στο γεννητικό σύστημα προκαλούν περίπου οι 40.
Η μόλυνση από κάποιον από αυτούς τους τύπους του ιού μπορεί να προκαλέσει:
1. τα οξυτενή κονδυλώματα.
2. ορισμένους τύπους καρκίνων.
Οι γυναίκες πλήττονται περισσότερο γιατί ο καρκίνος του τραχήλου της μήτρας οφείλεται σχεδόν αποκλειστικά σε κάποιους τύπους του HPV.
Αυτοί οι τύποι του ιού μπορεί να προκαλέσουν καρκίνο
- στον τράχηλο της μήτρας
- στον κόλπο
- στο αιδοίο
- στο πέος
- στον πρωκτό ( γυναικών και ανδρών)
- στην στοματική κοιλότητα, λάρυγγα, φάρυγγα ( γυναικών και ανδρών)
Με ποιες εξετάσεις θα ανακαλύψουμε τον HPV;
Τα οξυτενή κονδυλώματα είναι εύκολα ορατά.
1. Παπ-τεστ (Pap-Test)
Η έγκαιρη ανίχνευση προκαρκινικών αλλοιώσεων αφορά, προς το παρόν, μόνο στον καρκίνο του τραχήλου της μήτρας.
Για τους άλλους καρκίνους, που σχετίζονται με τους HPV, δεν έχουν καθιερωθεί ακόμη
έλεγχοι ρουτίνας του πληθυσμού.
2. HPV-TEST
3. κολποσκόπηση με ή χωρίς βιοψία
Οι περισσότεροι τύποι του HPV είναι αθώοι για βαριές βλάβες.
Λίγοι είναι ογκογόνοι που μπορεί να προκαλούν καρκίνο και λίγοι προκαλούν τα οξυτενή κονδυλώματα.
Άρα η μόλυνση από τον ιό των κονδυλωμάτων δεν μεταφράζεται σε καρκίνο.
Ακόμη και εάν πρόκειται για κάποιον από τους ογκογόνους τύπους μπορεί να υπάρχει πιθανότητα αλλά σε καμιά περίπτωση βεβαιότητα ανάπτυξης καρκίνου στο μέλλον.
Είναι πολλά τα άτομα που έχουν μολυνθεί από HPV;

Η μόλυνση είναι τόσο κοινή που θεωρείται ότι 8 στα 10 άτομα είναι μολυσμένα από έναν ή περισσότερους τύπους του HPV. Οι περισσότεροι απλά δεν το ξέρουν.
Οξυτενή κονδυλώματα
- Σε γυναίκες και άνδρες τα οξυτενή κονδυλώματα είναι ορατά και εύκολα στη ψηλάφηση από το ίδιο το άτομο.
- Εμφανίζονται σαν θηλωματώδεις αλλοιώσεις που μεγαλώνουν, χωρίς να προκαλούν κανένα άλλο σύμπτωμα ή σαν βλάβες που θυμίζουν κουνουπίδι.
- Άλλοτε είναι στο χρώμα του δέρματος ή ανοιχτότερες και άλλοτε σκουρόχρωμες.
- Μπορεί ν’ αναπτυχθούν στο δέρμα ή σε βλεννογόνους.
Τα κονδυλώματα που αναπτύσσονται σε βλεννογόνους είναι λευκωπά ή ροζ.
Στις γυναίκες εμφανίζονται:
στο αιδοίο, στα μικρά και μεγάλα χείλη, στον πρωκτό και στην γύρω περιοχή, στο περίνεο, στον κόλπο, στον τράχηλο της μήτρας, στην ουρήθρα, σπάνια στα πόδια κοντά στην μηρογεννητική πτυχή.
Στους άνδρες εμφανίζονται:
στο πέος, στο εφήβαιο, στους όρχεις, στον πρωκτό και την γύρω περιοχή, στα πόδια κοντά στη γεννητική περιοχή.
- Σε άτομα με καλό ανοσοποιητικό σύστημα, τις περισσότερες φορές, ο ίδιος ο οργανισμός καταπολεμά τον ιό.
- Όταν έχουμε μεγάλη και γρήγορη ανάπτυξη των οξυτενών κονδυλωμάτων, συνήθως η άμυνα του οργανισμού είναι αδύναμη και δεν μπορεί να σταματήσει τον εισβολέα.
- Στην πλειοψηφία των περιπτώσεων τα οξυτενή κονδυλώματα πέρα από την εμφάνιση τους δεν έχουν κάποιο άλλο σύμπτωμα. Σε πολύ λίγα άτομα μπορεί να υπάρχει κνησμός.
- Μπορεί να εμφανιστεί ένα μόνο και να παραμένει έτσι για μεγάλο διάστημα, μπορεί όμως να εμφανιστούν σε πολλές περιοχές των γεννητικών οργάνων και να αυξάνουν σε μέγεθος και ποσότητα ταχύτατα.
Ποιοί είναι οι παράγοντες κινδύνου;
1. Αριθμός σεξουαλικών συντρόφων
Αυξάνεται η πιθανότητα να μεταδοθεί ένας ή περισσότεροι τύποι του HPV όσο αυξάνεται ο αριθμός των συντρόφων.
2. Εξασθενημένο ανοσοποιητικό σύστημα.
3. Τραυματισμοί του δέρματος ή των βλεννογόνων.
Εάν είστε έγκυος και έχετε οξυτενή κονδυλώματα μπορεί στη διάρκεια της εγκυμοσύνης να μεγαλώσουν ή να επανεμφανιστούν μετά από θεραπεία που είχατε κάνει παλιότερα.
Μερικές φορές φορές αναπτύσσονται και πολλαπλασιάζονται με γρήγορο ρυθμό κλείνοντας την είσοδο του κόλπου οδηγώντας σε αδυναμία να γίνει με φυσιολογικό τρόπο ο τοκετός.
Πολύ σπάνια μπορεί να μεταδοθεί κατά τον τοκετό στο νεογέννητο λοίμωξη, από την πάσχουσα μητέρα του, στην στοματική του κοιλότητα.
Πως θεραπεύουμε τα οξυτενή κονδυλώματα;
Οι μέθοδοι θεραπείας περιλαμβάνουν:
Α. Φάρμακα τα οποία τοποθετούνται στα κονδυλώματα
α) από τον ίδιο τον ασθενή
β) από τον θεράποντα γιατρό
Β. Μηχανικούς τρόπους καταστροφής των κονδυλωμάτων
α) με ηλεκροδιαθερμία
β) με κρυοπηξία
γ) με laser
δ) με εκτομή τους με νυστέρι, με λαβίδα βιοψίας, με leep (αφαίρεση της βλάβης με αγκύλη και με τη βοήθεια ηλεκτρικού ρεύματος).
Έλεγχος μετά την θεραπεία
- Το ίδιο το άτομο ελέγχει την γεννητική περιοχή για κονδυλώματα ξέροντας πλέον την μορφή τους.
- Εάν δεν παρατηρήσει την επανεμφάνιση καινούργιων βλαβών, γίνεται κάθε εξάμηνο γυναικολογικός έλεγχος στις γυναίκες ή δερματολογικός έλεγχος στους άνδρες.
- Οι γυναίκες ελέγχονται με Pap-test.
Πως ενισχύουμε το ανοσοποιητικό σύστημα;
1. Διακοπή καπνίσματος. Γυναίκες που καπνίζουν κινδυνεύουν να εμφανίζουν συχνότερα HPV και δυσκολότερα καταστέλλουν τον ιό ( λόγω πτώσης του ανοσοποιητικού τους συστήματος).
2. Μείωση του χρόνιου άγχους.
3. Καλή διατροφή.
4. Καλός ύπνος.
5. Μείωση του χρόνου ηλιοθεραπείας.
Όλες οι θεραπείες που υπάρχουν θεραπεύουν μόνο το σύμπτωμα και όχι την αιτιολογία. Δηλαδή δεν έχουμε ακόμη κάποια θεραπεία που να μπορεί να στοχεύσει τον ίδιο τον ιό HPV.
Ο ιός παραμένει στο επιθήλιο του γεννητικού συστήματος. Όταν όμως το ανοσοποιητικό σύστημα του πάσχοντος ενδυναμωθεί, μπορεί να τον περιορίσει σε βαθμό που να μην έχουμε ξανά υποτροπή.
Υποτροπιάζει μετά την θεραπεία ο HPV;
Δυστυχώς είναι συχνές οι υποτροπές.
Στόχος μας είναι να βελτιωθεί το ανοσοποιητικό σύστημα, η άμυνα δηλαδή του οργανισμού, ώστε να εξισορροπήσει την δράση του HPV.
Τι κάνουμε μετά την θεραπεία;
1. Έλεγχος του/της συντρόφου ώστε να γίνει θεραπεία αν υπάρχουν βλάβες.
2. Αποχή κατά την διάρκεια της θεραπείας ή αν γίνεται για μεγάλο χρονικό διάστημα, χρήση προφυλακτικού.
3. Το προφυλακτικό καλό είναι να χρησιμοποιείται και μετά την θεραπεία για μείωση του ιικού φορτίου.
4. Αύξηση της άμυνας του οργανισμού. ( καλή διατροφή και ύπνος, διακοπή καπνίσματος, έλεγχος χρόνιου στρες).
5. Αποφυγή αποτρίχωσης της περιοχής με ξύρισμα, κερί, χαλάουα λόγω των μικροτραυματισμών που προκαλούνται, οι οποίοι διευκολύνουν την είσοδο των ιών και την δημιουργία νέων αλλοιώσεων.
HPV και καρκίνος
Οι περισσότεροι τύποι του HPV δεν προκαλούν καρκίνο.
Αλλά και εκείνοι που είναι ογκογόνοι δεν σημαίνει ότι θα προκαλέσουν απαραίτητα καρκίνο στα άτομα που θα μολυνθούν από αυτούς.
Οι ογκογόνοι τύποι του HPV μπορεί να προκαλέσουν καρκίνο:
- του τραχήλου της μήτρας ( σχεδόν το μόνο αίτιο του)
- του κόλπου
- του αιδοίου
- του πέους
- του πρωκτού
- της στοματοφαρυγγικής κοιλότητας
Οι ογκογόνοι τύποι δεν φαίνονται με το μάτι. Αυτό σημαίνει ότι άτομα που ήδη πάσχουν συχνά δεν το γνωρίζουν οπότε:
1. κινδυνεύουν οι ίδιοι
2. μεταδίδουν τους τύπους αυτούς του HPV στους συντρόφους τους
- Για να αναπτυχθεί καρκίνος συνήθως απαιτείται να περάσουν αρκετά χρόνια μετά την αρχική μόλυνση.
- Οι τύποι που μπορεί να προκαλέσουν καρκίνο είναι διαφορετικοί από εκείνους που προκαλούν οξυτενή κονδυλώματα.
- Δεν υπάρχει ασφαλής τρόπος πρόβλεψης ποιό από τα άτομα που έχουν προσβληθεί από ογκογόνο τύπο θα αναπτύξει καρκίνο. Παρόλα αυτά άτομα που έχουν ασθενές ανοσοποιητικό σύστημα ή πάσχουν από κάποια σοβαρή ασθένεια είναι πιθανότερο να προσβληθούν.
- Οι περισσότεροι λόγω HPV καρκίνοι είναι ασυμπτωματικοί μέχρι να γίνουν σοβαροί και δύσκολοι στη θεραπεία τους.
- Έτσι ο τακτικός έλεγχος με τις μεθόδους ελέγχου του HPV είναι απαραίτητος για την έγκαιρη διάγνωση.
- Για την ακρίβεια ο ενδεδειγμένος έλεγχος των γυναικών με το Pap-test τις περισσότερες φορές προλαβαίνει τις βλάβες στην προκαρκινική τους μορφή.
- Ο εμβολιασμός μας καλύπτει περίπου από τα 70-75% των ογκογόνων στελεχών.
- Περίπου 12 τύποι από τους πάνω από 150-200 του HPV είναι ογκογόνοι.
- Οι τύποι 16 και 18 είναι οι πιο συχνοί και ευθύνονται για το 75% περίπου των καρκίνων του τραχήλου της μήτρας.
- Άτομα που έχουν προσβληθεί από έναν ή περισσότερους από αυτούς μπορεί να εμφανίσουν προκαρκινικές αλλοιώσεις. Αν αυτές μείνουν αδιάγνωστες ή χωρίς θεραπεία πιθανόν να μετατραπούν σε καρκίνο. Αυτό συμβαίνει γιατί οι ογκογόνοι τύποι προξενούν βλάβη στο DNA των προσβεβλημένων κυττάρων.
- Άτομα προσβεβλημένα από τον HPV, κάνοντας το HPV-test μαθαίνουν αν ο τύπος ή οι τύποι του ιού που έχουν ανήκουν στην ομάδα υψηλού κινδύνου, οπότε πρέπει να κάνουν τακτικότερους ελέγχους.
Υπάρχει τρόπος προφύλαξης;
1. Το προφυλακτικό προσφέρει σχετική προστασία. Οπωσδήποτε όμως συστήνεται να χρησιμοποιείται όχι μόνο για να μην κολλήσει κάποια/κάποιος αλλά και μετά την μετάδοση για να μην αυξάνεται το ιικό φορτίο ώστε να είναι μεγαλύτερη η πιθανότητα καταστολής του ιού από τον ίδιο τον οργανισμό.
2. Εμβολιασμός, καλύτερα πριν αρχίσουν οι σεξουαλικές επαφές, από 12-26 χρονών.
Πως η μόλυνση από τον HPV μπορεί να καταλήξει σε καρκίνο του τραχήλου της μήτρας;
Ο καρκίνος του τραχήλου της μήτρας έχει καταγραφεί ως η 2η αιτία θανάτου στο γυναικείο πληθυσμό από καρκίνο σε παγκόσμιο επίπεδο. Στις αναπτυγμένες χώρες που οι προληπτικοί έλεγχοι γίνονται συστηματικότερα και από μεγάλο ποσοστό των γυναικών η θνησιμότητα είναι μικρότερη.
Η λοίμωξη αρχίζει από τη βασική στιβάδα του επιθηλίου και συνήθως καταλαμβάνει το κατώτερο τμήμα του. Τις περισσότερες φορές το ανοσοποιητικό σύστημα καταστέλλει την μόλυνση, η οποία και υποχωρεί.
Σχεδόν όλες οι μολύνσεις από τους ιούς HPV χαμηλού κινδύνου υποχωρούν από την αντίδραση του οργανισμού.
Αλλά και το 90% των μολύνσεων από ιούς υψηλού κινδύνου θα υποχωρήσει με τον ίδιο τρόπο.
Στο υπόλοιπο 10% το ανοσοποιητικό σύστημα του ατόμου δεν μπορεί να αντισταθεί στη δράση του ογκογόνου στελέχους του ιού και η λοίμωξη επιμένει ή υποτροπιάζει συνεχώς.
Τα άτυπα κύτταρα καταλαμβάνουν τελικά όλα το πάχος του επιθηλίου.
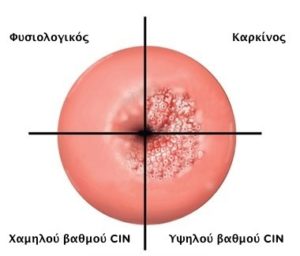
Όταν οι αλλοιώσεις περιορίζονται μόνο στις στιβάδες του επιθηλίου και δεν επεκτείνονται κάτω από τη βασική μεμβράνη χαρακτηρίζονται ως ενδοεπιθηλιακές νεοπλασίες τραχήλου ή CIN (Cervical Intraepithelial Neoplasia).
- Όταν έχουμε άτυπα κύτταρα στο κατώτερο 1/3 του επιθηλίου χαρακτηρίζουμε την αλλοίωση ως CIN-1. Εάν καταλαμβάνουν τα 2/3 CIN-2 και όταν τα άτυπα κύτταρα καταλαμβάνουν όλο το επιθήλιο CIN-3.
- Οι αλλοιώσεις CIN-1 προκαλούνται τόσο από HPV χαμηλού κινδύνου όσο και από HPV υψηλού κινδύνου.
- Στο μικροσκόπιο μια αλλοίωση CIN-1, δεν μπορούμε να γνωρίζουμε εάν δημιουργήθηκε από χαμηλού ή υψηλού κινδύνου HPV
- Οι αλλοιώσεις CIN-2 και CIN-3 προκαλούνται μόνο από ιούς υψηλού κινδύνου.
- Αρκετές φορές οι αλλοιώσεις μπορεί να υποχωρήσουν από μόνες τους. Ειδικά οι CIN1 που προκαλούνται από HPV χαμηλού κινδύνου. Αλλά βλέπουμε αρκετές φορές να υποχωρούν αυτόματα και αλλοιώσεις CIN-2 και CIN-3.
- Έτσι θεωρήθηκε ακριβέστερο ο όρος ενδοεπιθηλιακή νεοπλασία να αντικατασταθεί με τον όρο ενδοεπιθηλιακή αλλοίωση από πλακώδη κύτταρα ή SIL (Squamous Intraepithelial Lesion).
Για να υπάρχει ομοφωνία σε διεθνές επίπεδο, συμφωνήθηκε να ακολουθείται στην κυτταρολογία το σύστημα Bethesda.
- Στο σύστημα Bethesda στις χαμηλού βαθμού αλλοιώσεις περιλαμβάνονται όλες οι αλλοιώσεις CIN-1, ανεξάρτητα από τον τύπο του ιού από τον οποίο προκλήθηκαν. LSIL (Low grade Squamous Intraepithelial Lesion – χαμηλού βαθμού ενδοεπιθηλιακή αλλοίωση πλακώδους επιθηλίου)
- Οι αλλοιώσεις CIN-2 και CIN-3 ταξινομήθηκαν ως υψηλού βαθμού αλλοιώσεις, αφού έχουν πιθανότητα καρκινογένεσης, ιδιαίτερα οι αλλοιώσεις CIN-3. HSIL (High grade Squamous Intraepithelial Lesion – υψηλού βαθμού ενδοεπιθηλιακή αλλοίωση πλακώδους επιθηλίου.
Η διαδικασία καρκινογένεσης από τους HPV στον τράχηλο της μήτρας συνήθως απαιτεί 10 έως και 30 χρόνια από την πρωτομόλυνση με τον HPV υψηλού κινδύνου.
Εάν τα καρκινικά κύτταρα διηθήσουν τη μεμβράνη στη βασική στιβάδα του επιθηλίου εισέρχονται στο χώρο κάτω από το επιθήλιο. Εκεί υπάρχουν λεμφαγγεία και αιμοφόρα αγγεία. Όταν διηθήσουν το τοίχωμα αυτών των αγγείων, μέσω της λέμφου και του αίματος κάνουν μεταστάσεις σε απομακρυσμένα όργανα . Ο διηθητικός καρκίνος ξεφεύγει από τα όρια της τοπικής νόσου και απειλεί τη ζωή της γυναίκας με μεταστάσεις σε γειτονικά, αλλά και απομακρυσμένα όργανα.
Για όσο χρονικό διάστημα οι αλλοιώσεις περιορίζονται μέσα στο επιθήλιο, χωρίς να διαπεράσουν την βασική στιβάδα του επιθηλίου, ο οργανισμός της γυναίκας με:
1. το ανοσοποιητικό σύστημα
2. με ογκοκατασταλτικούς μηχανισμούς ( p53, pRb και άλλους) που διαθέτει
μπορεί να καταστρέψει τα αρχικά καρκινικά κύτταρα και να εμποδίσει τον πολλαπλασιασμό τους.
Εάν όμως σε αυτό το στάδιο χάσει ο οργανισμός τον έλεγχο, τότε θα ενσωματωθεί το DNA του ιού στο ανθρώπινο DNA οπότε θα έχουμε ανεξέλεγκτο πολλαπλασιασμό των καρκινικών κυττάρων.
Εκτός όμως από το πλακώδες επιθήλιο, μπορεί καρκίνος να γίνει και από το αδενικό του ενδοτραχήλου.
Σε μερικές περιπτώσεις ο ενδοτράχηλος ελέγχεται δυσκολότερα.
Επιπλέον δεν ακολουθεί την σειρά αλλοιώσεων πρώτα CIN 1, μετά CIN 2 και τέλος CIN3.
Όταν υπάρχουν ύποπτα κύτταρα στο Παπ-τεστ θα πρέπει να συνεχίσουμε τον έλεγχο.
Που αλλού μπορεί να δημιουργηθούν προκαρκινικές αλλοιώσεις;
- Στον κόλπο (VAIN – Vaginal Intraepithelial Neoplasia)
- Στο αιδοίο (VIN – Vulvar Intraepithelial Neoplasia)
- Στην περιπρωκτική περιοχή (PAIN – PeriAnal Intraepithelial Neoplasia).
- Υπάρχει και ο όρος PIN (Penile Intraepithelial Neoplasia) για τις αλλοιώσεις στο πέος.
- Στη στοματοφαρυγγική κοιλότητα
Μόνο για τον τράχηλο της μήτρας είναι γνωστή η πορεία των προκαρκινικών αλλοιώσεων και τα ποσοστά εξαλλαγής τους σε καρκίνο.
Οι αλλοιώσεις VAIN, VIN, PAIN και PIN δεν έχουν μελετηθεί αρκετά. Οι αλλοιώσεις όμως υψηλού βαθμού στον κόλπο είναι σχετικά σπάνιες σε σχέση με τη συχνότητα τους στον τράχηλο της μήτρας.
Στο αιδοίο, οι αλλοιώσεις χαρακτηρίζονται με τα αρχικά VIN (Vulvar Intraepithelial Neoplasia). Προκαρκινικές θεωρούνται οι VIN 3 και αυτές θα πρέπει έγκαιρα να εντοπίζονται (με κολποσκόπηση) και να θεραπεύονται.
50% των καρκίνων του αιδοίου οφείλονται στον HPV και άλλοι τόσοι αναπτύσσονται σε έδαφος χρόνιων δερματοπαθειών.
Θεραπεύονται τα προκαρκινικά στάδια;
- Το 70 – 80% των ενδοεπιθηλιακών αλλοιώσεων χαμηλού βαθμού θα αυτοθεραπευτεί, ιδιαίτερα στα νεαρά άτομα.
- Μόνο το 10 – 20% των χαμηλόβαθμων αλλοιώσεων θα εξελιχθεί τελικά σε υψηλόβαθμες ενδοεπιθηλιακές αλλοιώσεις.
- Οι υψηλόβαθμες ενδοεπιθηλιακές αλλοιώσεις ανάλογα με τον τύπο του HPV που τις προκαλεί, μπορεί να εξελιχθούν σε μικρό ή μεγάλο ποσοστό σε διηθητικό καρκίνο μέσα σε ένα χρονικό διάστημα 9-10 ετών κατά μέσο όρο.
Οι βλάβες αυτές αντιμετωπίζονται χειρουργικά, συνήθως με την κωνοειδή εκτομή τους.
Θεραπεία υψηλόβαθμων ενδοεπιθηλιακών αλλοιώσεων και χαμηλόβαθμων που επιμένουν
1. Κρυοπηξία
Γίνεται σε νέες γυναίκες με μεγάλη ζώνη μετάπλασης (εκτρόπιον) και επιμένουσες ενδοεπιθηλιακές αλλοιώσεων χαμηλού βαθμού(LSIL). Με τη βοήθεια ειδικής συσκευής, ο τράχηλος καταψύχεται σε 65-85 βαθμούς υπό το μηδέν με ειδική τεχνική διπλού παγώματος. Η γυναίκα θα πρέπει πριν αποφασίσουμε την κρυοπηξία, να έχει ελεγχθεί κυτταρολογικά, κολποσκοπικά και μικροβιολογικά για αποκλεισμό φλεγμονής από μικρόβια στην περιοχή.
Η ασθενής προειδοποιείται, ότι τις επόμενες ημέρες θα έχει αυξημένη κολπική έκκριση.
2. Εξάχνωση με Laser
Γίνεται καταστροφή της ζώνης μετάπλασης με Laser. Η μέθοδος ήταν πολύ δημοφιλής πριν την εποχή χρήσης της Leep. Σήμερα, χρησιμοποιείται συνήθως σε LSIL που επιμένει, σε νέες γυναίκες αντί της κρυοπηξίας.
3. Κωνοειδής εκτομή με νυστέρι
Γίνεται συνήθως σε ασθενείς μεγαλύτερης ηλικίας στις οποίες η ζώνη μετάπλασης βρίσκεται βαθιά στον ενδοτραχηλικό σωλήνα και ανησυχούμε για την πιθανότητα να υπάρχει αδενοκαρκίνωμα στον ενδοτράχηλο. Σπάνια πλέον χρησιμοποιούμε αυτή την τεχνική.
4. Κωνοειδής εκτομή με Laser
Αφαιρείται η ζώνη μετάπλασης με laser διοξειδίου του άνθρακα. Η επέμβαση με laser επίσης χρησιμοποιείται σπάνια, λόγω της ευρείας διάδοσης της τεχνικής Leep.
5. Leep – Loop Electrosurgical Excision Procedure
Αφαίρεση της ζώνης μετάπλασης με αγκύλη και με τη βοήθεια ηλεκτρικού ρεύματος.
Είναι η πιο δημοφιλής μέθοδος για τη θεραπεία υψηλόβαθμων ενδοεπιθηλιακών αλλοιώσεων (HSIL). Η ζώνη μετάπλασης αφαιρείται με τη βοήθεια αγκύλης (loop), μέσα από την οποία περνά υψίσυχνο εναλλασσόμενο ρεύμα.
Μπορεί να δημιουργηθούν επιπλοκές λόγω της κωνοειδούς εκτομής;
Η κωνοειδής εκτομή με νυστέρι καθώς και οι υπόλοιπες μέθοδοι κωνοειδούς εκτομής του τραχήλου προδιαθέτουν σε πρόωρο τοκετό λόγω ανεπάρκειας του τραχήλου καθώς και σε μεγαλύτερη πιθανότητα να χρειασθεί να γίνει καισαρική τομή.
 Ελληνικα
Ελληνικα English
English